Historisch wurden dissoziative Störungen unter dem Begriff hysterische Störungen eingeordnet. Wegen des diskriminierenden und missverständlichen Beiklangs dieses historischen Begriffs wurde die Nomenklatur geändert. In der Antike ging man davon aus, dass eine Wanderung der Gebärmutter infolge sexueller Enthaltsamkeit (hystera) ursächlich sei. Im Mittelalter ging man ursächlich von einer Besessenheit, die aus dem weiblichen Körper ausgetrieben werden musste aus, dies hat zu schweren Misshandlungen der Betroffenen bis zu Folter und Mord geführt. Freud ging davon aus, dass psychische und vor allem sexuelle Konflikte ins Körperliche umgewandelt werden. Hierher rührt der oft synonym verwendete Begriff der Konversion oder der Konversionsstörung. Auch der Begriff der Dissoziation meint, dass psychischer Belastungen und Konflikte in körperliche Symptome umgewandelt werden- ohne dass eine eigentliche körperliche Störung entsteht.
Gemeint ist eine fehlender oder eingeschränkter Kontakt zu eigenem Denken, Fühlen, Wahrnehmen oder Handeln in einem eingeengten Bewusstseinszustand. Aufspaltung, Auflösung, Trennung, Zerfall Fehlender oder eingeschränkter Kontakt zu eigenem Denken, Fühlen, Wahrnehmen oder Handeln in einem eingeengten Bewusstseinszustand wird Dissoziation genannt und meist als unangenehm empfunden. Die Verbindung zum Selbsterleben kann so sehr beeinträchtigt sein, dass der Kontakt zur eigenen kohärenten seelischen, körperlichen und sozialen Gesamtexistenz verloren geht. Dann führt Dissoziation zum Erleben des Aufgespaltenseins in verschiedene Scheinidentitäten, wie bei der dissoziativen Identitätsstörung oder in schwerster Ausprägung zur Fragmentierung bei Schizophrenen. Gemeinsam ist allen diesen Phänomenen, dass innere Regelsysteme eingeschaltet sind, die psychosozial aktiviert werden, dysfunktional entgleisten und sich verselbständigen können. Dissoziation ist die Umwandlung intrapsychischer Konflikte in körperliche Funktionsstörungen. Inadäquates Umsetzen psychotraumatisierender Erlebnisse oder unerfüllter Phantasien bzw. Triebimpulse in funktionelle Störungen, die mehr oder weniger bewusst ausgestaltet werden. Habituation und Verstärkung von Symptomen infolge konditionierter Aufmerksamkeit und Zuwendung („Krankheitsgewinn”). Das allgemeine Kennzeichen der dissoziativen oder Konversionsstörungen ist der teilweise oder völlige Verlust der normalen Integration von Erinnerungen an die Vergangenheit, des Identitätsbewusstseins, der unmittelbaren Empfindungen sowie der Kontrolle von Körperbewegungen. Der Verlust bewusster und selektiver Kontrolle über normalerweise willkürlich beherrschbare körperliche Funktionen (im wesentlichen: willkürmotorische Bewegungen, Sinneswahrnehmungen, Gedächtnisleistungen) kann hinsichtlich Ausmaß und Tempo des Ablaufs stark schwanken. Vegetativ vermittelte Reaktionen werden im allgemeinen nicht hierunter gefasst, diese Abgrenzung wird jedoch nicht einheitlich gehandhabt. Ein erster Häufigkeitsgipfel dissoziativer Symptome tritt im Jugendalter auf, vor dem Schulalter sind so klassifizierbare Phänomene selten.
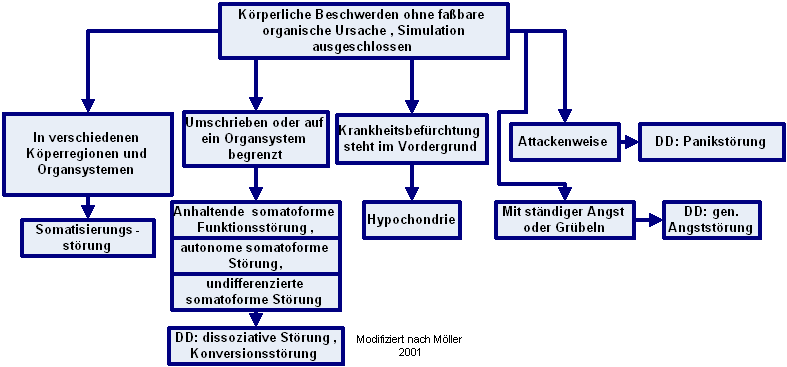
Diagnosebegründend ist das Fehlen einer organischen Störung, welche das/die Symptom/e kausal erklären könnte sowie der (nicht immer leicht zu führende) Beleg für eine psychische Verursachung. Eine nahe zeitliche Verbindung zu traumatisierenden Ereignissen, unlösbaren oder unerträglichen Konflikten oder gestörten Beziehungen sollte bestehen. Dissoziation für sich alleine legt weder ein schwere Trauma nahe, noch lässt sich aus einer Dissoziation automatisch auf einen sexuellen Missbrauch schließen. Allerdings sind viele Patienten mit dissoziativen Störungen in einer emotional kalten, distanzierten, und wenig unterstützenden Familienatmosphäre aufgewachsen, in der auch Gewaltanwendungen nicht selten waren. Dissoziative Symptome werden sehr häufig nicht als solche erkannt. bis zu 25% der Krankenhauspatienten, etwa 10% – 15 % der Patienten in neurologischen Kliniken leiden unter dissoziativen Störungen. Frauen sind deutlich überrepräsentiert. Dei Untersuchungsbefunde sind oft wechselnd, beispielsweise kann die Sensibilitätsstörung die Seite wechseln (wie auch oft bei Simulation). Es finden sich Diskrepanzen zwischen objektiven Befunden und subjektiven Angaben, häufig sind typische vegetative oder psychiatrische Symptome gleichzeitig vorhanden. Es erfolgt manchmal eine theatralische Ausgestaltung, oft besteht eine lange Krankengeschichte mit häufigen Arztwechseln, einer Vielzahl von organischen Untersuchungen ohne organpathologischer Veränderungen, belastende Lebenssituationen lassen sich im Zusammenhang mit dem Auftreten der Symptome erfragen.
An sich sind auch Trance-Erlebnisse bei Meditation oder beim Ausdauersport oder auch intensives Tagträumen dissoziative Phänomene. Die Diagnose einer dissoziativen Störung erfolgt aber nur bei subjektivem Leidensdruck mit ich-dystonem Erleben und/oder erheblicher Beeinträchtigung in den sozialen oder körperlichen Funktionen. Das DSM IV fordert, dass das Symptom oder der Ausfall in klinisch bedeutsamer Weise Leiden oder Beeinträchtigungen in sozialen, beruflichen oder anderen wichtigen Funktionsbereichen verursacht oder eine medizinische Abklärung rechtfertigt. Dissoziative Störungen müssen dabei von einer Simulation abgegrenzt werden.
Dissoziative Störungen (Konversionsstörungen) (F44)
Das allgemeine Kennzeichen der dissoziativen oder Konversionsstörungen ist der teilweise oder völlige Verlust der normalen Integration von Erinnerungen an die Vergangenheit, des Identitätsbewusstseins, der unmittelbaren Empfindungen sowie der Kontrolle von Körperbewegungen. Der Verlust bewusster und selektiver Kontrolle über normalerweise willkürlich beherrschbare körperliche Funktionen (im wesentlichen: willkürmotorische Bewegungen, Sinneswahrnehmungen, Gedächtnisleistungen) kann hinsichtlich Ausmaß und Tempo des Ablaufs stark schwanken. Vegetativ vermittelte Reaktionen werden im allgemeinen nicht hierunter gefasst, diese Abgrenzung wird jedoch nicht einheitlich gehandhabt. Ein erster Häufigkeitsgipfel dissoziativer Symptome tritt im Jugendalter auf, vor dem Schulalter sind so klassifizierbare Phänomene selten. Diagnosebegründend ist das Fehlen einer organischen Störung, welche das/die Symptom/e kausal erklären könnte sowie der (nicht immer leicht zu führende) Beleg für eine psychische Verursachung. Eine nahe zeitliche Verbindung zu traumatisierenden Ereignissen, unlösbaren oder unerträglichen Konflikten oder gestörten Beziehungen sollte bestehen.
Je nach Symptomatik wird in Dissoziative Bewegungsstörung, Sensibilitätsstörung, Stupor, Krampfanfälle, Amnesie, Fugue, Identitätsstörung, oder Depersonalisationsstörung eingeteilt.
ICD F44.0 Dissoziative Amnesie siehe auch unter Amnesie, Gedächtnis, Gedächtnisstörungen, Konfabulationen, Korsakoff-Syndrom,
Das wichtigste Kennzeichen ist der Verlust der Erinnerung für meist wichtige aktuelle Ereignisse, die nicht durch eine organische psychische Störung bedingt ist und für den eine übliche Vergesslichkeit oder Ermüdung als Erklärung nicht ausreicht. Die Amnesie bezieht sich meist auf traumatische Ereignisse wie Unfälle oder unerwartete Trauerfälle und ist in der Regel unvollständig und selektiv. Eine vollständige und generalisierte Amnesie ist selten, dann gewöhnlich Symptom einer Fugue (F44.1) und auch als solche zu klassifizieren. Die Diagnose sollte nicht bei hirnorganischen Störungen, Intoxikationen oder extremer Erschöpfung gestellt werden.
Exkl.: Alkohol- oder sonstige substanzbedingte amnestische Störung (Korsakoff-Syndrom )Amnesie: · anterograd· retrograd · o.n.A. Nicht alkoholbedingtes organisches amnestisches Syndrom, Postiktale Amnesie bei Epilepsie
F44.1 Dissoziative Fugue Eine dissoziative Fugue ist eine zielgerichtete Ortsveränderung, die über die gewöhnliche Alltagsmobilität hinausgeht. Darüber hinaus zeigt sie alle Kennzeichen einer dissoziativen Amnesie (F44.0). Obwohl für die Zeit der Fugue eine Amnesie besteht, kann das Verhalten des Patienten während dieser Zeit auf unabhängige Beobachter vollständig normal wirken. Fugue = französisch für Weglaufen, früher auch als „délir ambulatoire“ oder Poriomanie („pathologischer Wandertrieb“) bezeichnet. Ob es sich tatsächlich um eine Krankheitserscheinung im eigentlichen Sinn handelt ist strittig. Die Häufigkeit hat in den letzten 100 Jahren deutlich abgenommen. Eine dissoziative Fugue ist eine zielgerichtete Ortsveränderung, die über die gewöhnliche Alltagsmobilität hinausgeht. Darüber hinaus zeigt sie alle Kennzeichen einer dissoziativen Amnesie (F44.0). Obwohl für die Zeit der Fugue eine Amnesie besteht, kann das Verhalten des Patienten während dieser Zeit auf unabhängige Beobachter vollständig normal wirken. Psychodynamisch wird die Fugue als primitiver (unbewusster) Abwehrmechanismus gesehen, der dazu dient, Verantwortung und Konflikte in der aktuellen Lebenssituation zu vermeiden. Dieser postulierte Mechanismus lässt die Grenze zur Simulation bei Überforderungssituation verschwimmen. Besonders bei überführten Straftätern und im Rentenverfahren ist die Einordnung sehr schwierig. Die Abgrenzung zum komplexfokalen Anfall kann schwierig sein.
Exkl.: Postiktale Fugue bei Epilepsie
F44.2 Dissoziativer Stupor siehe auch unter Stupor Dissoziativer Stupor wird aufgrund einer beträchtlichen Verringerung oder des Fehlens von willkürlichen Bewegungen und normalen Reaktionen auf äußere Reize wie Licht, Geräusche oder Berührung diagnostiziert. Dabei lassen Befragung und Untersuchung keinen Anhalt für eine körperliche Ursache erkennen. Zusätzliche Hinweise auf die psychogene Verursachung geben kurz vorhergegangene belastende Ereignisse oder Probleme. Exkl.: Organische katatone Störung, · depressiv · kataton · manisch
F44.3 Trance- und Besessenheitszustände Bei diesen Störungen tritt ein zeitweiliger Verlust der persönlichen Identität und der vollständigen Wahrnehmung der Umgebung auf. Hier sind nur Trancezustände zu klassifizieren, die unfreiwillig oder ungewollt sind, und die außerhalb von religiösen oder kulturell akzeptierten Situationen auftreten.
Trance meint ein Übergangsstadium vom Wachzustand zum Schlaf mit erhöhter Suggestibilität, wie er auch in Hypnose erzeugt werden kann. Das Bewusstsein ist dabei nicht erweitert, allenfalls verändert zum Wachzustand, sondern in der Regel zentriert oder fokussiert. Ähnliche Zustände treten bei manchen psychischen Störungen oder emotionalen Zuständen wie Wut, Depression, Panik, Zwängen, dissoziativen Zuständen, im Rahmen von Süchten, etc. auf. Hypnotische Heilrituale haben in der Medizin seit Jahrtausenden gespielt. Selbsthypnotisch induzierte Trance kann möglicherweise eine sinnvolle Methode zur Entspannung sein. Schamanen verschiedener Kulturen nutzen Trance zum Kontakt mit Verstorbenen, Übersinnlichem, anderen Welten etc. um von dort ihre Heilkräfte zu erhalten. Darstellungen von Tranceerlebnissen in Höhlenmalereien Europas wie Afrikas sind möglicherweise der Anfang der darstellenden Kunst. Jedenfalls sind Wissenschaftler nach Vergleich von Zeichnungen der afrikanischen San-Buschleute mit europäischen Höhlenmahlereien dieser Auffassung. Trance wird häufig überschätzt, die Erfahrungen in Trance sind nicht tauglich, Realität in der Gegenwart oder Vergangenheit zu beurteilen. Erinnerungen in Trance sind weniger zuverlässig als Erinnerungen im Wachzustand. Suggestionen eines Therapeuten in Trance können, wenn sie den Wünschen des Patienten aus dem Vorgespräch entsprechen, den Willen des Patienten stärken.
Trance- und Besessenheitszustände
Bei diesen Störungen tritt ein zeitweiliger Verlust der persönlichen Identität und der vollständigen Wahrnehmung der Umgebung auf. Hier sind nur Trancezustände zu klassifizieren, die unfreiwillig oder ungewollt sind, und die außerhalb von religiösen oder kulturell akzeptierten Situationen auftreten. Die meisten Menschen kennen leichte alltägliche Trancezustände: das Erlebnis etwa, von Musik davongetragen zu werden, während die Welt um einen herum versinkt, oder stundenlange Tagträume, wenn man verliebt ist und sich in herbeigesehnte Szenen hineinphantasiert, wenn Filme und Bücher einen regelrecht aufsaugen, oder wenn man reglos aus dem Zugfenster starrt, das Gehirn gedankenleer, wie ausgelöscht. Selbst Halluzinationen und Visionen sind in ,,veränderten Bewusstseinszuständen“ keine Seltenheit. In der Einschlafphase etwa passieren bisweilen merkwürdige Dinge: Da meinen wir zum Beispiel irgendwo hinunterzufallen, worauf unser Körper mit Zucken reagiert, als wolle er den vermeintlichen Sturz auffangen. Schamanen haben solche natürlichen Phänomene zu einer Kunst entfaltet. Mühelos stoßen sie mit Hilfe bestimmter Techniken in einen Trancezustand vor. Die Unterscheidung zwischen psychischer Krankheit und Trance ist bei solchen Zeremonien oft schwierig zu treffen. Heutzutage ist in der westlichen Welt die Hypnose eine medizinisch-psychotherapeutisch anerkannte Heiltechnik, die mit Hilfe von Trance arbeitet. Schamanen einiger Kulturen waren überzeugt, dass es eine instinktive Intelligenz gibt, die die Kraft besitzt, den physischen Körper zu kontrollieren, zu erhalten, wiederherzustellen und zu erneuern. Sie reguliert den Herzschlag und die Körpertemperatur, überwacht Verdauungsfunktionen, Hormonproduktion und die Ausscheidung der Abfallprodukte. Zudem steuert es das körpereigene Kommunikations- und Selbstwiederherstellungssystem. Medikamente, Heilmittel, Behandlungen, Therapien und Chirurgie unterstützen die Heilung nur, die im Grunde von der spirituell-geistigen Intelligenz des menschlichen Körpers bewirkt wird.
Exkl.: Zustandsbilder bei: · Intoxikation mit psychotropen Substanzen · organischem Psychosyndrom nach Schädelhirntrauma · organischer Persönlichkeitsstörung ·Schizophrenie vorübergehenden akuten psychotischen Störungen
F44.4 Dissoziative Bewegungsstörungen
Die häufigsten Formen zeigen den vollständigen oder teilweisen Verlust der Bewegungsfähigkeit eines oder mehrerer Körperglieder. Sie haben große Ähnlichkeit mit fast jeder Form von Ataxie, Apraxie, Akinese, Aphonie, Dysarthrie, Dyskinesie, Anfällen, oder Lähmungen. Psychogen: · Aphonie · Dysphonie
F44.5 Dissoziative Krampfanfälle siehe ausführlicher unter Psychogene Anfälle
Dissoziative Krampfanfälle können epileptischen Anfällen bezüglich ihrer Bewegungen sehr stark ähneln. Zungenbiss, Verletzungen beim Sturz oder Urininkontinenz sind jedoch selten. Ein Bewusstseinsverlust fehlt oder es findet sich statt dessen ein stupor- oder tranceähnlicher Zustand.
F44.6 Dissoziative Sensibilitätsstörungen– und Empfindungsstörungen
Die Grenzen anästhetischer Hautareale entsprechen oft eher den Vorstellungen des Patienten über Körperfunktionen als medizinischen Tatsachen. Es kann auch unterschiedliche Ausfälle der sensorischen Modalitäten geben, die nicht Folge einer neurologischen Läsion sein können. Sensorische Ausfälle können von Klagen über Parästhesien begleitet sein. Vollständige Seh- oder Hörverluste bei dissoziativen Störungen sind selten. Besonders häufig beobachtet wurden psychogene Erblindungen oder Sehstörungen (aber auch andere dissoziative Symptome) beispielsweise in den Weltkriegen oder im Vietnam-Krieg. Auch Hitler soll im ersten Weltkrieg zeitweise eine psychogene Erblindung gehabt haben. Wirklich empfundene Sehstörungen sind dabei oft nicht einfach von Simulation ( Z 76.5) und Aggravation, um z.B. dem Fronteinsatz zu entgehen abzugrenzen. Auch bei sozialmedizinischen Gutachten spielt die Unterscheidung dissoziativer Sensibilitäts- und Empfindungsstörungen von Aggravation (Übertreiben) und Simulation (bewusstes Vortäuschen) eine Rolle. Grundlage solcher Symptombildungen kann ebenso ein scheinbar unlösbarer Konflikt, Hilflosigkeit, mangelnde Problembewältigung oder Überforderung sein. Grundlage der Aggravation und Simulation ist aber auch manchmal eine dissoziale Persönlichkeit oder einfach eine Begehrenshaltung. Dabei sind auch Mischbilder zwischen Aggravation und dissoziativen Störungen möglich. Erschwert wird die Diagnostik oft dadurch, dass eine „vollständige Erblindung“ bei dissoziativen Störungen selten angegeben wird, häufiger ein Verlust an Sehschärfe, Verschwommen- oder Tunnelsehen. Trotz der Klagen über Sehverlust sind die allgemeine Beweglichkeit und die motorischen Leistungen der betroffenen Personen oft überraschend gut erhalten. Alleine die Tatsache, dass der angegebene Sehverlust nicht mit dem beobachteten Verhalten korreliert bedeutet also nicht, dass es sich um Simulation handelt. Neben Aggravation und Simulation müssen dissoziative Störungen auch von absichtlich erzeugten körperlichen Störungen abgegrenzt werden. Bei eindeutigen Hinweisen auf eine Aggravation und Simulation ist auch von einer willentlichen Steuerbarkeit der Symptome auszugehen, was dann deren sozialmedizinische Relevanz sehr relativiert. Zur Diagnose muss immer eine ausreichende organische Ausschlussdiagnostik durchgeführt worden sein. Beispielsweise kann leicht eine Sehnervenentzündung mit einer psychogene Erblindungen oder Sehstörung verwechselt werden. Dissoziative Störungen haben nach (rationaler) Ausschlussdiagnostik eine hohe Spontanheilungsrate (mindestens die Hälfte remittiert rasch). Ein Teil der Kranken entwickelt ein oft ärztlich unterstütztes pathologisches Krankheitsverhalten.
Psychogene Schwerhörigkeit oder Taubheit
F44.7 Dissoziative Störungen [Konversionsstörungen], gemischt Kombinationen der unter F44.0-F44.6 beschriebenen Störungen.
F44.8 Sonstige dissoziative Störungen [Konversionsstörungen] Ganser-Syndrom Multiple Persönlichkeit (-sstörung) Psychogen: · Dämmerzustand · Verwirrtheit
F44.9 Dissoziative Störung [Konversionsstörung], nicht näher bezeichnet
DSM-IV-Kriterien für Konversionsstörung
-
Ein oder mehrere Symptome oder Ausfälle der willkürlichen motorischen oder sensorischen Funktionen, die einen neurologischen oder sonstigen medizinischen Krankheitsfaktor nahe legen.
-
Ein Zusammenhang zwischen psychischen Faktoren und dem Symptom oder Ausfall wird angenommen, da Konflikte oder andere Belastungsfaktoren dem Beginn oder der Exazerbation des Symptoms oder des Ausfalls vorausgehen.
-
Das Symptom oder der Ausfall wird nicht absichtlich erzeugt oder vorgetäuscht (wie bei der Vorgetäuschten Störung oder Simulation)
-
Das Symptom oder der Ausfall kann nach adäquater Untersuchung nicht vollständig durch einen medizinischen Krankheitsfaktor, durch die direkte Wirkung einer Substanz oder als kulturell sanktionierte Verhaltens-oder Erlebensformen erklärt werden.
-
Das Symptom oder der Ausfall verursacht in klinisch bedeutsamer Weise Leiden oder Beeinträchtigungen in sozialen, beruflichen oder anderen wichtigen Funktionsbereichen oder es rechtfertigt eine medizinische Abklärung.
-
Das Symptom oder der Ausfall ist nicht auf Schmerz oder eine sexuelle Funktionsstörung begrenzt, tritt nicht ausschließlich im Verlauf einer Somatisierungsstörung auf und kann nicht besser durch eine andere psychische Störung erklärt werden.